Kacper Nijakowski, Anna Surdacka
Klinika Stomatologii Zachowawczej i Endodoncji
Uniwersytet Medyczny im. K. Marcinkowskiego w Poznaniu
Kierownik: prof. dr hab. n. med. Anna Surdacka
ARTYKUŁ UKAZAŁ SIĘ W NUMERZE 11/2018 MS
Wstęp
Stosunkowo nową metodą leczenia zębów niedojrzałych z martwą miazgą jest procedura rewitalizacji, mająca na celu uzyskanie wzrostu żywej tkanki w obręb kanału korzeniowego oraz pobudzanie dalszego rozwoju korzenia zęba. Stanowi ona alternatywę dla dotychczas stosowanej apeksyfikacji, polegającej na długoterminowym leczeniu wkładkami dokanałowymi z wodorotlenku wapnia, które skutkowało osłabieniem cienkich ścian korzenia i w konsekwencji jego złamaniem. Obecnie powszechniej przeprowadza się zamknięcie szerokiego otworu wierzchołkowego za pomocą agregatu mineralnych trójtlenków (MTA – mineral trioxide aggregate), jednak jest to głównie bariera mechaniczna, niepowodująca kontynuacji wzrostu korzenia. Dlatego rewitalizacja (w piśmiennictwie określana również mianem rewaskularyzacji lub regeneracyjnych zabiegów endodontycznych) dzięki indukowaniu komórek macierzystych z brodawki wierzchołkowej budzi nadzieje na długoterminowe zachowanie żywego zęba w jamie ustnej.
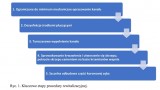
Do kluczowych etapów procedury rewitalizacyjnej należą:
- ograniczone do minimum mechaniczne opracowanie ścian kanału,
- dezynfekcja środkami płuczącymi,
- tymczasowe wypełnienie kanału,
- sprowokowanie krwawienia i utworzenie się skrzepu,
- pokrycie skrzepu cementem na bazie krzemianów wapnia,
- szczelna odbudowa części koronowej zęba.
Kryteria wdrożenia leczenia rewitalizacyjnego
Do leczenia rewitalizacyjnego kwalifikują się zęby niedojrzałe z martwą miazgą, także z uformowanymi zmianami okołowierzchołkowymi. Natomiast procedura rewitalizacji jest przeciwwskazana w przypadku: zębów po natychmiastowej replantacji (istnieje szansa na naturalną rewitalizację), niemożności zapewnienia odpowiedniej izolacji zęba, a także zębów ze znacznie zniszczonymi koronami, wymagających odbudowy z zastosowaniem wkładu korzeniowego. U pacjentów obciążonych ogólnoustrojowo (III i wyżej wg skali ASA) sugeruje się konwencjonalne metody leczenia endodontycznego.
Nie można zapominać, że przed zabiegiem należy pacjenta i jego rodziców (lub opiekunów prawnych) szczegółowo poinformować o postawionej diagnozie, proponowanej metodzie leczenia, jego przebiegu i rokowaniu, a także możliwych alternatywnych sposobach leczenia.
Protokół postępowania w procedurze rewitalizacji
Na pierwszej wizycie konieczne jest przeprowadzenie dokładnego badania klinicznego (zawierającego m.in. ocenę żywotności miazgi, reakcji ozębnej na opukiwanie czy też ruchomości zęba). Ponadto trzeba wykonać diagnostyczne zdjęcie rentgenowskie w celu oceny stopnia ukształtowania korzenia i stanu tkanek okołowierzchołkowych oraz określenia długości roboczej kanału.
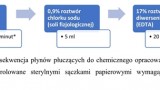
Po oczyszczeniu zębów i opcjonalnym znieczuleniu miejscowym odizolowuje się pole zabiegowe za pomocą koferdamu i dezynfekuje (np. roztworem jodopowidonu). Następnie opracowuje się dostęp do komory i usuwa martwą miazgę za pomocą odpowiednich narzędzi endodontycznych. Należy unikać mechanicznego opracowywania ścian kanału korzeniowego. Zalecana jest określona sekwencja płynów płuczących do chemicznego opracowania:
- 1,5-3% roztwór podchlorynu sodu – 20 ml przez 5 minut (krwawienie lub wysięk kontrolowane sterylnymi sączkami papierowymi wymagają przedłużonego płukania kanału),
- 0,9% roztwór chlorku sodu (roztwór soli fizjologicznej) – 5 ml,
- 17% roztwór diwersenianu sodu (EDTA) – 20 ml.
W celu irygacji kanałów stosuje się specjalne igły endodontyczne o ślepo zakończonym końcu z bocznie umieszczonym otworem, które powinny docierać w głąb kanału na maksymalnie 2 mm od żywych tkanek okołowierzchołkowych. Zalecane stężenie podchlorynu sodu argumentuje się potrzebą zarówno wystarczającej dezynfekcji, jak i ochrony tkanek przyzębia przyszczytowego.
Kolejnym krokiem jest wypełnienie tymczasowo kanału nietwardniejącym wodorotlenkiem wapnia. Alternatywnie z dobrymi rezultatami w piśmiennictwie zaleca się stosowanie mieszanki trójantybiotykowej zawierającej cyprofloksacynę, metronidazol i minocyklinę. Wśród wad tego rozwiązania trzeba wymienić zarówno cytotoksyczność, możliwość przebarwień czy uczuleń, rozwój oporności, jak i trudności w usunięciu z kanału. Obecnie większość publikacji popiera stosowanie wkładek z wodorotlenku wapnia. Po założeniu opatrunku dokanałowego zabezpiecza się szczelnie część koronową.
Druga wizyta powinna się odbyć po 2-4 tygodniach. Jeśli w badaniu klinicznym obserwuje się wciąż oznaki zapalenia przyzębia wierzchołkowego, to powtarza się tymczasowe wypełnienie kanału wodorotlenkiem wapnia. W przypadku wystąpienia gorączki można rozważyć zaordynowanie antybiotyku. Natomiast gdy nie stwierdza się żadnych dolegliwości, przechodzi się do dalszych etapów leczenia rewitalizacyjnego.
Pole zabiegowe należy oczyścić, odizolować za pomocą koferdamu i zdezynfekować. Ze względu na bolesność procedury znieczula się pacjenta miejscowo. Przy wyborze środka znieczulającego trzeba zwrócić uwagę na jego zdolność penetracji tkanki kostnej. Dodatkowo zaleca się stosowanie preparatu niezawierającego wazokonstryktora. Substancje obkurczające naczynia mogą uniemożliwić wywołanie krwawienia niezbędnego do wytworzenia skrzepu w kanale korzeniowym. Po usunięciu tymczasowego opatrunku z części koronowej powinno się dokładnie przepłukać kanał z zachowaniem wcześniejszej długości 2 mm od wierzchołka – najpierw 17% roztworem EDTA (20 ml przez 5 minut), po czym roztworem soli fizjologicznej (5 ml). Nadmiar środków płuczących powinno się osuszyć sterylnymi ćwiekami papierowymi.
W celu skrwawienia tkanek okołowierzchołkowych podrażnia się je mechanicznie rotacyjnym ruchem wcześniej zakrzywionego przywierzchołkowo pilnika (np. Hedstroema rozmiaru 40 wg ISO). Następnie, gdy krew wypełni kanał aż do 2 mm poniżej brzegu dziąsłowego, należy zaczekać około 10-15 minut na utworzenie się skrzepu. W tym czasie przygotowuje się macierz kolagenową (z np. Parasorb Cone czy Hemocollagene) o średnicy większej niż część dokoronowa kanału i wysokości około 2-3 mm, którą umieszcza się na skrzepie i pozwala się jej nasiąknąć, aby uniknąć powstania pustej przestrzeni. Tak zaopatrzone ujście kanału pokrywa się cienką warstwą bioaktywnego cementu na bazie krzemianów (np. MTA), jednak trzeba uważać, aby znajdował się 2 mm poniżej połączenia szkliwno-cementowego i nie podbarwił się krwią. W tym momencie można już założyć podkład z płynnego światłoutwardzalnego materiału szkło-jonomerowego, oczyścić ściany ubytku i wypełnić go ostatecznie materiałem kompozytowym.
Wizyty kontrolne i ocena powodzenia leczniczego
Wizyty kontrolne rekomenduje się standardowo co pół roku przez pierwsze 2 lata, po czym raz do roku przez kolejne 5 lat. W przypadku długotrwałej infekcji i trudności w eliminacji stanu zapalnego (np. dwukrotne zakładanie opatrunku dokanałowego), oznak zapalnej resorpcji wierzchołkowej czy też autotransplantacji zalecana jest wizyta kontrolna po 3 miesiącach. Przeprowadza się wówczas badanie kliniczne i radiologiczne. W przypadku planowanego leczenia ortodontycznego trzeba mieć świadomość, że zęby po leczeniu rewitalizacyjnym mogą wykazywać większą podatność na procesy resorpcji korzenia.
Do kryteriów świadczących o sukcesie przeprowadzonego leczenia zalicza się:
- brak bólu i oznak stanu zapalnego,
- zwiększenie grubości ścian kanału korzeniowego i wzrost korzenia na długość,
- gojenie się wcześniejszych zmian okołowierzchołkowych,
- brak objawów resorpcji zewnętrznych,
- brak znacznych przebarwień korony zęba,
- dodatnie wyniki testów żywotności,
- stwierdzenie badaniem radiologicznym wytworzenia się szpary ozębnej wzdłuż ściany kanału.
W przypadku braku efektów wskazujących na powodzenie zabiegu rewitalizacyjnego należy rozważyć przeprowadzenie tradycyjnego leczenia endodontycznego.
Podsumowanie
Rewitalizacja jest stosunkowo nową metodą postępowania endodontycznego w zębach stałych z niezakończonym rozwojem korzenia. Rezultaty leczenia tą metodą są obiecujące. Ze względu na wciąż małą liczbę badań klinicznych konieczne wydaje się udoskonalanie co pewien czas wytycznych dotyczących protokołu procedury rewitalizacyjnej. Nie można zapominać, że osiągnięcie sukcesu leczniczego zależy także od czasu trwania i rodzaju zapalenia tkanek oraz uwarunkowań osobniczych pacjenta dotyczących mechanizmów regeneracyjnych i obronnych organizmu.
Leczenie endodontyczne zębów z martwą miazgą (podsumowanie)
Opracowano na podstawie European Society of Endodontology position statement: Revitalization procedures (International Endodontic Journal 2016, 49, 717-723). Wytyczne zostały udostępnione w licencji free access na stronie https://onlinelibrary.wiley.com/doi/abs/10.1111/iej.12629
Fot. Fotolia.com